Rossella Mazzilli 1* , Martina Curto 2,3 , Donatella De Bernardini 4 , Soraya Olana 1 , Matilde Capi 4 , Gerardo Salerno 5 , Fabiola Cipolla 4 , Virginia Zamponi 1 , Daniele Santi 6 , Fernando Mazzilli 1 , Maurizio Simmaco 4,5 e Luana Lionetti4
Pubblicato su Frontiers in Endocrinology 2021
Traduzione in italiano a cura del Dott. Claudio Ajmone per GiùleManidaiBambini.org
Testo originale in inglese, disponibile a questo link
1 Unità di Andrologia, Dipartimento di Medicina Clinica e Molecolare, Ospedale Sant’Andrea, Sapienza Università di Roma, Italia
2 Consorzio internazionale ricerca sui disturbi psicotici dell’umore e sui disturbi dell’umore, McLean Hospital, Belmont, MA, USA
3 Dipartimento di Salute Mentale, ASL Roma 3, Centro di Salute Mentale XI Municipio, Roma, Italia
4 Laboratorio di Spettrometria-Biochimica Clinica, Azienda Ospedaliera Universitaria Sant’Andrea, Roma, Italia
5 Dipartimento di Neuroscienze, Salute Mentale e Organi Sensoriali (NESMOS), Sapienza Università di Roma, Italia
6 Dipartimento di Scienze Biomediche, Metaboliche e Neurali, Università di Modena e Reggio Emilia, Modena, Italia
Lo scopo di questo studio osservazionale era quello di sviluppare un nuovo metodo quantitativo di cromatografia liquida-spettrometria di massa (LC-MS/MS) per il monitoraggio terapeutico dei farmaci (TDM) di farmaci psicotropi nel liquido seminale per studiare i potenziali effetti gonadotossici in pazienti con ridotta fertilità . Dopo la validazione del metodo LC-MS/MS per la determinazione dei livelli di psicotropi nel liquido seminale, sono stati inclusi 20 partner maschi di coppie infertili con infertilità maschile idiopatica e/o inspiegabile, trattati con farmaci psicotropi per più di 3 mesi e 10 fertili non trattati di controllo. Per ciascun soggetto sono stati eseguiti l’esame clinico generale e andrologico, l’analisi dello sperma e dei farmaci seminali e la determinazione dei livelli di metaboliti.
Dei 20 pazienti inclusi, 6 sono stati trattati con antidepressivi; 4 con benzodiazepine e 10 con antipsicotici. I livelli seminali di farmaci e metaboliti erano rilevabili in tutti i campioni. In particolare, alprazolam, olanzapina e levetiracetam hanno mostrato concentrazioni seminali e sieriche simili, mentre erano rilevabili fluoxetina, quetiapina e aripiprazolo, ma i livelli seminali erano significativamente inferiori al range terapeutico sierico. La motilità progressiva dello sperma è stata significativamente ridotta nei soggetti trattati con farmaci psicotropi rispetto ai controlli non trattati (p = 0,03). La concentrazione spermatica e la motilità progressiva erano significativamente ridotte nei soggetti trattati con antipsicotici rispetto ai controlli non trattati e alle altre classi di psicotropi (p <0,05).
In conclusione, questo studio riporta un metodo LC-MS/MS convalidato per il rilevamento dei livelli psicotropi seminali e dati preliminari che suggeriscono una potenziale correlazione degli psicotropi seminali con alterazioni della concentrazione e della motilità degli spermatozoi. In attesa di studi più ampi, lo sperma TDM potrebbe rappresentare un nuovo strumento fondamentale nella gestione clinica della ridotta fertilità nei maschi trattati con farmaci psicotropi.
Introduzione
L’infertilità, che è definita come il mancato raggiungimento di una gravidanza clinica dopo almeno 12 mesi di rapporti sessuali regolari non protetti, può essere dovuta a fattori maschili in circa il 30%-50% dei casi, da soli o in combinazione con fattori femminili ( 1 ) . Gli effetti di molte classi di farmaci (ad es. agenti chemioterapici, farmaci antipertensivi, inibitori della 5α-reduttasi, antibiotici e psicotropi) sul sistema riproduttivo maschile sono stati valutati in diversi studi con risultati inconcludenti ( 2 , 3 ).
I farmaci psicotropi sono ampiamente utilizzati in tutto il mondo e frequentemente prescritti ai pazienti, rappresentando alcuni dei farmaci più utilizzati con una prevalenza di prescrizione nella popolazione generale che varia dal 6% al 15% ( 4 , 5 ). Diverse classi di psicotropi sono state associate a una ridotta fertilità maschile, principalmente a causa di tre meccanismi fisiopatologici: (a) aumento dei livelli di prolattina e gonadotropine con riduzione del testosterone; (b) disfunzione sessuale, che colpisce principalmente l’erezione e l’eiaculazione; e (c) alterazione della qualità dello sperma ( 2 , 3 , 6 , 7).
Sebbene i cambiamenti ormonali e la disfunzione sessuale possano influenzare la qualità dello sperma, in vitro sono stati riportati un’attività spermicida diretta e altri effetti tossici degli psicotropi per diverse classi, come gli antidepressivi [inibitori selettivi della serotonina (SSRI), i triciclici (TCA), la noradrenalina e inibitori della ricaptazione della dopamina (NDRI)] e stabilizzatori dell’umore (carbamazepina, sodio valproato, litio) ( 3 , 8 – 11 ). Di conseguenza, ulteriori studi su animali e esseri umani trattati con psicofarmaci hanno riportato alterazioni del liquido seminale, come una ridotta qualità dello sperma o un aumento delle alterazioni del DNA ( 12 , 13 ).
Gli effetti collaterali ormonali e sessuali degli psicotropi si verificano relativamente frequentemente e sono direttamente associati al loro meccanismo d’azione, mentre i loro potenziali effetti gonadotossici rimangono ancora poco chiari. La tossicità gonadica potrebbe essere parzialmente collegata ai cambiamenti ormonali e sessuali indotti da molti psicofarmaci. Tuttavia, numerosi studi in vitro e in vivo suggeriscono un effetto dannoso diretto sugli spermatozoi correlato agli psicotropi ( 7 – 10 ).
Il monitoraggio terapeutico dei farmaci (TDM) rappresenta uno strumento metabolomico in grado di valutare il fenotipo effettivo dei metaboliti dei farmaci in diverse matrici biologiche e contesti clinici. In particolare, il TDM potrebbe essere applicato alla determinazione dei livelli di farmaco nel liquido seminale e quindi contribuire allo studio del ruolo degli psicotropi nell’infertilità maschile ( 14 ). Sebbene diversi metodi analitici TDM siano stati convalidati in diverse matrici biologiche, come siero, plasma, urina, cellule e tessuti, solo pochi test farmacologici sono stati sviluppati nel liquido seminale (ad esempio, antiretrovirali, chemioterapici e antibiotici). Inoltre, non sono disponibili in letteratura dati sui livelli seminali dei farmaci e sulla loro relazione con le caratteristiche dello sperma, possibilmente utili per studiare gli effetti gonadotossici degli psicotropi nell’uomo.
Pertanto, lo scopo di questo studio è stato quello di sviluppare un nuovo metodo analitico per la determinazione di farmaci psicotropi nel liquido seminale di pazienti affetti da ridotta fertilità di causa sconosciuta (es. infertilità maschile idiopatica) e di valutare la loro relazione con alterazioni dello sperma.
Materiali e metodi
Pazienti
Questo studio clinico osservazionale caso-controllo ha incluso pazienti riferiti all’Unità di Endocrinologia-Andrologia dell’Ospedale Sant’Andrea – Università di Roma “Sapienza”. I pazienti idonei sono stati invitati a partecipare allo studio e, in caso di accettazione, sono stati informati sulle finalità dello studio e hanno firmato un consenso scritto. I criteri di inclusione erano: (a) partner maschile di coppie sterili come definito dai criteri dell’OMS, (b) trattamento con farmaci psicotropi da almeno tre mesi prima dell’arruolamento, (c) livelli di FSH, LH, E2, testosterone e prolattina entro gli intervalli di riferimento.
I criteri di esclusione erano: (a) uso di qualsiasi altro farmaco e/o nutraceutico, (b) qualsiasi causa nota di infertilità, come precedenti cicli di chemio o radioterapia, traumi, orchiti, torsioni funicolari e criptorchidismo, alterazioni genetiche.
Inoltre, nel gruppo di controllo sono stati inclusi 10 uomini sani della stessa età, che hanno concepito nei 6 mesi precedenti. Nessuno di loro faceva uso di psicofarmaci. Tutti i pazienti inclusi nello studio sono stati valutati come segue: (i) esame clinico andrologico: testicolo (forma, dimensione e aspetto), epididimo, pene e distribuzione dei peli corporei, possibile presenza di ginecomastia; (ii) registrazione delle caratteristiche demografiche e calcolo del Body Mass Index (BMI); (iii) registrazione dell’uso di qualsiasi tipo di farmaco.
Analisi dello sperma
Il liquido seminale di ciascun partecipante è stato raccolto mediante masturbazione dopo l’astinenza sessuale tra 2 e 7 giorni. L’analisi del seme è stata condotta secondo le linee guida dell’OMS del 2010, valutando la morfologia, la motilità e la concentrazione degli spermatozoi ( 1 ). Il contenitore del campione è stato posto in un’incubatrice (37°C) per 30–60 min. Sono state quindi valutate le caratteristiche fisiche e chimiche del liquido seminale (aspetto, pH, liquefazione, viscosità).
I parametri seminali sono stati quindi valutati al microscopio (concentrazione spermatica, percentuale di motilità e morfologia spermatica). In particolare, per valutare la motilità degli spermatozoi è stato utilizzato un software SIAS (Sistema di analisi delle immagini sovrapposte) (Delta Sistemi, Roma, Italia), un metodo di convalida basato su immagini sovrapposte ( 15 , 16 ). Il sistema può sovrapporre sei fotogrammi sequenziali su un monitor producendo un’immagine finale di una serie completa di fotogrammi sovrapposti permette di valutare la percentuale di spermatozoi mobili e le loro caratteristiche cinetiche.
Secondo l’OMS (5° percentile), abbiamo considerato: i) oligozoospermia: numero totale di spermatozoi al di sotto del limite inferiore di riferimento (15 × 10 6 /ml); ii) astenozoospermia: percentuale di spermatozoi progressivamente mobili al di sotto del limite inferiore di riferimento (32%); iii) teratozoospermia: percentuale di spermatozoi morfologicamente anormali al di sopra del limite di riferimento (96%) ( 1 ).
Analisi cromatografia liquida-spettrometria di massa (LC-MS/MS)
Sostanze chimiche e reagenti
I composti puri di fluoxetina, quetiapina, olanzapina, levetiracetam, aripiprazolo e alprazolam e lo standard interno (IS) dansil-norvalina sono stati acquistati da Sigma Aldrich (St Louis, MO). L’acetonitrile di grado HPLC è stato acquistato dai reagenti Carlo Erba (Milano, Italia) e l’acido formico da Merck (Darmstadt, Germania). L’acqua è stata deionizzata e filtrata per mezzo di un’apparecchiatura Milli-Q Plus (Millipore Corporation, Bedford, MA).
Stock Solutions e standard di lavoro
Le soluzioni madre (1 mg/ml) di fluoxetina, quetiapina, olanzapina, levetiracetam, aripiprazolo e alprazolam sono state preparate sciogliendo gli analiti puri nel solvente specifico a seconda della loro solubilità. Le soluzioni di lavoro sono state preparate diluendo le soluzioni madre con acqua deionizzata per ottenere una concentrazione finale di 250 ng/ml per Fluoxetina, Quetiapina, Olanzapina, Levetiracetam, Aripiprazolo e Alprazolam. Tutte le soluzioni sono state conservate a -20°C fino al momento dell’uso e quindi le curve di calibrazione per ciascun analita sono state ottenute mediante diluizione seriale della soluzione standard di calibrazione a concentrazione più alta, in base all’intervallo di concentrazione sierica terapeutica di ciascun composto. I campioni del calibratore ei campioni del QC sono stati trattati esattamente come i campioni dei pazienti.
Preparazione del campione
I campioni di sperma sono stati centrifugati a 1.500 g per 10 minuti e un’aliquota di 500 µl di plasma seminale è stata conservata a -20°C fino al trattamento. Quaranta µl di QC, campioni di pazienti o calibratori sono stati aggiunti a 160 µl di soluzione di acetonitrile per la deproteinizzazione del siero. I campioni sono stati vortex e miscelati per 10 s e centrifugati a 14.000 g per 10 minuti. Quaranta microlitri di strato superiore pulito sono stati diluiti in una fiala con 160 µl di acido formico acquoso allo 0,1% e agitati su vortice per 5 s. Quindici microlitri sono stati iniettati nel sistema cromatografico.
Condizioni cromatografiche
L’analisi HPLC è stata eseguita utilizzando un sistema di cromatografia liquida Agilent serie 1100 (Agilent Technologies, USA) che includeva una pompa binaria, un campionatore automatico, un degasatore di solventi e un forno a colonna. La separazione cromatografica è stata eseguita utilizzando una colonna a fase inversa (Kynetex ® 2,6 µm C18 100 Å dimensione dei pori, colonna LC 50 x 2,00, mm, Phenomenex, CA, USA) dotata di una precolonna di guardia di sicurezza (Phenomenex, Torrance, CA, USA) contenente lo stesso materiale di imballaggio. La fase mobile era costituita da una soluzione di acido formico acquoso allo 0,1% (eluente A) e acetonitrile al 100% (eluente B); l’eluizione è stata eseguita a una portata di 400 μl/min ed eluita con un gradiente lineare dal 10% al 90% di acetonitrile. La temperatura del forno è stata fissata a 40°C. Il volume di iniezione era di 20 μl e il tempo di analisi totale era di 15 min.
Condizioni di spettrometria di massa
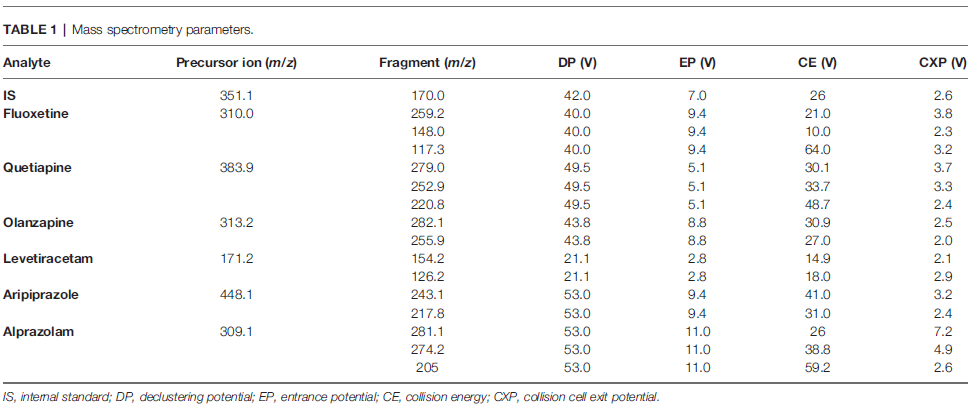
Il metodo della spettrometria di massa è stato eseguito su un sistema a triplo quadrupolo 3200 (Applied Biosystems, Foster City, CA, USA) dotato di una sorgente Turbo Ion Spray. Il rivelatore è stato impostato in modalità ioni positivi. La tensione dello spray ionico è stata impostata a 5.000 V e la temperatura della sorgente era di 300°C. Il gas di dissociazione per l’attivazione della collisione è stato impostato a un valore medio e l’azoto è stato utilizzato come gas di collisione. I quadrupoli Q1 e Q3 sono stati sintonizzati per la risoluzione di massa unitaria. Le transizioni degli ioni precursori agli ioni prodotti sono state monitorate con un tempo di permanenza di 100 ms per ciascun analita. Lo strumento è stato impostato nella modalità di monitoraggio delle reazioni multiple. Per ciascun analita sono state selezionate due transizioni: la più intensa come quantificatore e la meno intensa come qualificatore. I parametri dello spettrometro di massa sono stati ottimizzati per massimizzare la sensibilità per tutti gli analiti (Tabella 1 ). I dati sono stati acquisiti ed elaborati con il software Analyst 1.5.1.
Convalida del metodo
Standard di calibrazione elaborati e campioni di controllo qualità sono stati utilizzati per sviluppare la curva di calibrazione per la convalida del metodo. La convalida è stata condotta considerando selettività, LLOQ, recupero, accuratezza e precisione, effetti matrice e stabilità. Questo metodo è stato convalidato seguendo le linee guida dell’Agenzia europea per i medicinali sulla convalida del metodo bioanalitico.
Specificità, effetto matrice e riporto
Nessuna interferenza è stata osservata nei tempi di ritenzione di tutti i farmaci. Il plasma seminale bianco utilizzato per questo studio era privo di farmaci ai tempi di ritenzione degli analiti. L’effetto matrice è stato calcolato utilizzando il rapporto tra l’area dell’analita addizionata nel plasma seminale bianco dopo il trattamento del campione e l’area dell’analita in una soluzione standard di lavoro. Tutti i campioni sono stati confermati per non mostrare CV superiori al 15%. Il riporto è stato valutato considerando l’area del picco di ciascun composto in un campione nero analizzato dopo l’iniezione di 10 μg/ml di soluzione standard. Le aree di picco sono risultate inferiori al 20% dell’area di picco del campione LLOQ.
Sensibilità e linearità
LLOQ era 1,0 ng/ml per Fluoxetina, 2,5 ng/ml per Quetiapina, 5 ng/ml per Olanzapina, 1,5 ng/ml per Levetiracetam, 2,5 ng/ml per Aripiprazolo e 2,0 ng/ml Alprazolam. Questi valori sono stati ritenuti adeguati, poiché hanno consentito di rilevare basse concentrazioni dei composti ( 17 ). La regressione lineare delle curve di calibrazione per ciascun analita ha mostrato coefficienti di regressione >0,998 in tutti i casi.
Accuratezza e precisione
I risultati di accuratezza variavano rispettivamente dal 90,4 al 104,5% e dall’88,6 al 108% per l’analisi intraday e interday. I dati di precisione (%CV) hanno mostrato che tutte le concentrazioni di ciascun campione QC analizzato erano migliori del 10% per tutti gli analiti rispetto ai rispettivi LLOQ.
Recupero e stabilità
Il metodo analitico utilizzato in questo studio ha riportato un recupero medio superiore all’86,2% per tutti i composti. I livelli di recupero sono risultati coerenti per ciascun farmaco nel rispettivo intervallo di calibrazione, il che indicava che l’efficienza di estrazione non è influenzata dalla concentrazione negli intervalli analizzati. È stata inoltre confermata la stabilità a lungo termine dei composti, dopo 60 giorni a -80°C, nonché dopo tre cicli di congelamento (-20°C)/scongelamento (24°C).
Analisi statistica
Le variabili continue sono state riportate come media ± deviazione standard. Tassi o parametri categoriali sono stati riportati come numeri e percentuali. Le differenze tra i gruppi sono state valutate utilizzando il test t accoppiato per dati continui e correlazione con rho di Spearman. P < 0,05 è stato considerato statisticamente significativo. L’analisi statistica è stata eseguita con il software GraphPadInStat (versione 3.06 per Windows, San Diego, CA, USA).
Sulla base di precedenti osservazioni ( 1 , 4 , 5 ), abbiamo ipotizzato un fattore maschile nel 40% delle coppie infertili e una prevalenza del 10% nella popolazione generale che utilizza psicofarmaci. Pertanto, il reclutamento di 16 partecipanti sarebbe necessario per raggiungere una potenza dell’80%, con un errore α stimato di 0,05 e un errore β di 0,2. La dimensione del campione è stata calcolata con clincalc.com.
Risultati
Sono stati valutati un totale di 41 pazienti sterili trattati con farmaci psicotropi. Di questi, 21 pazienti sono stati esclusi, 10 stavano assumendo nutraceutici o anche farmaci non psicotropi, 2 presentavano ipogonadismo, 2 erano affetti da iperprolattinemia e 1 da ipotiroidismo, 3 avevano varicocele grave, 1 aveva una precedente torsione funicolare, 1 aveva una precedente trauma testicolare e 1 presentava azoospermia ostruttiva.
Pertanto, la dimensione del campione finale includeva 20 pazienti. Nessuno dei soggetti soffriva di disfunzione sessuale o eiaculatoria. L’età media dei pazienti arruolati era di 34,8 ± 3,7 anni nel gruppo dei casi e 34,1 ± 3,8 nel gruppo di controllo (p = 0,64). Erano tutti caucasici. L’IMC medio del caso e dei gruppi di controllo era 22,5 ± 1,1 kg/m 2 , compreso tra 20,8 e 24,1 kg/m 2 , e 22,2 ± 1,5 kg/m 2 , compreso tra 19,9 e 23,9 kg/m 2 , rispettivamente (p = 0,51). Non sono state rilevate differenze tra casi e controlli considerando anomalie oggettive di testicolo, epididimo, pene e distribuzione dei peli corporei o ginecomastia.
Farmaci
In base alla classe di psicotropi presi, i soggetti arruolati nel gruppo di casi sono stati divisi in tre gruppi di studio: Gruppo A: n. 6/20 (30,0%) soggetti trattati con antidepressivi SSRI (fluoxetina); Girone B: n. 4/20 (20,0%) soggetti trattati con benzodiazepine (Alprazolam); Girone C: n. 10/20 (50,0%) soggetti trattati con antipsicotici/antiepilettici (Quetiapina, Olanzapina, Levetiracetam, Aripiprazolo). La durata del trattamento variava tra 10 e 24 mesi.
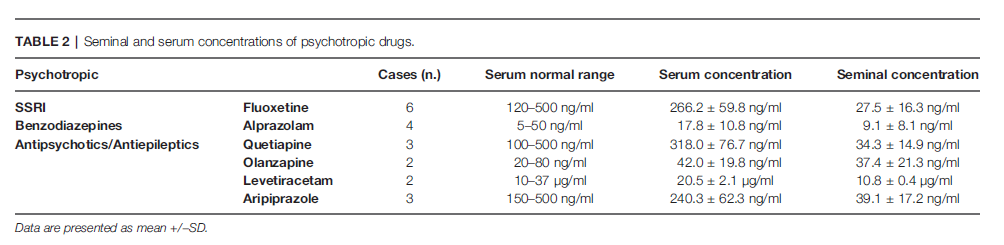
I livelli di farmaci e dei loro metaboliti sono stati rilevati nel siero e nel liquido seminale dei pazienti del gruppo di casi ( Tabella 2 ). In particolare, Alprazolam, Olanzapina ( Figura 1 ) e Levetiracetam erano nell’intervallo normale nel siero e mostravano concentrazioni simili nello sperma, mentre Fluoxetina, Quetiapina e Aripiprazolo erano rilevabili nello sperma, ma le loro concentrazioni erano inferiori a quelle sieriche. Un test di correlazione di Pearson ha evidenziato una correlazione tra la concentrazione di Fluoxetina e la riduzione del numero di spermatozoi, sia la concentrazione/ml che il numero totale di spermatozoi (p < 0,5; r = 0,8).
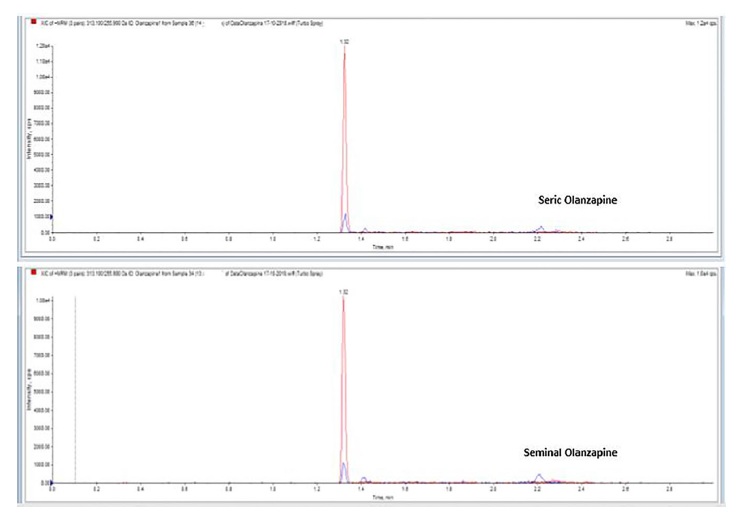
Nel gruppo di controllo, nessuno dei farmaci e dei loro metaboliti è stato rilevato nel siero e nel liquido seminale.
Parametri dello sperma
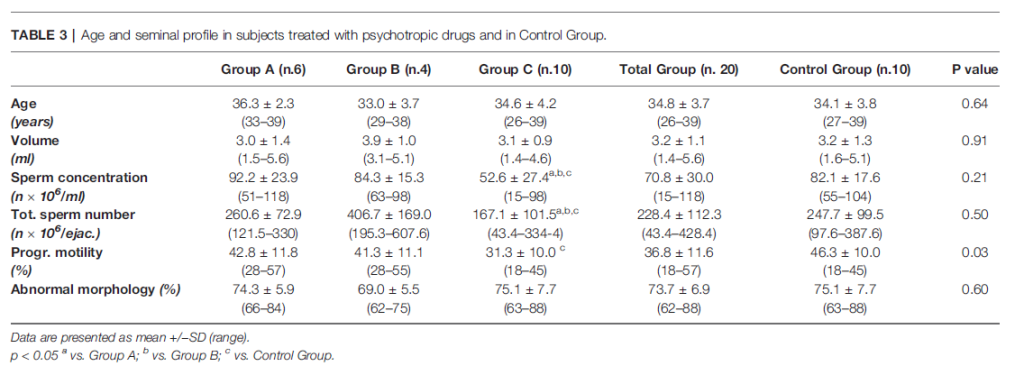
I parametri dello sperma sono descritti nella Tabella 3 . Complessivamente, la motilità progressiva degli spermatozoi è stata significativamente ridotta nei pazienti trattati con farmaci psicotropi (gruppo totale) rispetto al gruppo di controllo (36,8 ± 11,6% contro 46,3 ± 10,0%, p = 0,03). Non sono state osservate differenze significative tra il gruppo totale e il gruppo di controllo negli altri parametri (volume 3,2 ± 1,1 ml vs 3,2 ± 1,3 ml, p = 0,91; concentrazione: 70,8 ± 30,0 × 10 6 /ml vs 82,1 ± 17,6 × 10 6 /ml, p = 0,21; numero totale di spermatozoi: 228,4 ± 112,3 × 10 6 contro 247,7 ± 99,5 × 10 6 , p = 0,50; morfologia anormale: 73,7 ± 6,9% contro 75,1 ± 7,7%, p = 0,60).
Tra i sottogruppi, la concentrazione di spermatozoi e il numero totale di spermatozoi erano significativamente ridotti nei soggetti trattati con antipsicotici/antiepilettici (Gruppo C) rispetto al Gruppo A, Gruppo B e Gruppo di controllo (concentrazione: 52,6 ± 27,4 × 10 6 /ml vs. 92,2 ± 23,9 × 10 6 /ml, rispetto a 84,3 ± 15,3 × 10 6 /ml e rispetto a 82,1 ± 16,4 × 10 6 /ml, p = 0,01; numero totale di spermatozoi 167,1 ± 101,5 × 10 6 rispetto a 260,6 ± 72,9 × 10 6 , rispetto a 406,7 ± 169,0 × 10 6 e rispetto a 247,7 ± 99,5 × 10 6; p = 0,01, p = 0,05 e p = 0,05, rispettivamente). La motilità progressiva è stata significativamente ridotta nel gruppo C rispetto al gruppo di controllo (31,3 ± 10,0% contro 46,3 ± 10,1%, p = 0,003). Non sono state osservate differenze in volume e percentuale di morfologia anormale tra i tre Gruppi di studio e il Gruppo di controllo, nonché per età ( Tabella 3 ).
Discussione
Gli effetti collaterali di diverse classi di farmaci psicotropi includono funzionalità sessuale compromessa e fertilità. Molti effetti collaterali ormonali e sessuali di molti psicotropi sono direttamente correlati al meccanismo d’azione dei farmaci e sono stati ampiamente studiati, principalmente a causa della riduzione del testosterone e dell’aumento dei livelli di prolattina e gonadotropine, nonché alla presenza di disfunzioni sessuali, riguardanti principalmente i meccanismi di erezione ed eiaculazione .
In particolare, in studi in vitro e in vivo , sia su modelli animali che umani, è stato riportato un effetto gonadotossico diretto di alcune classi di psicotropi ( 7), ma la loro azione sulla spermatogenesi e la loro potenziale tossicità seminale rimane poco chiara. Infatti, solo pochi studi sull’infertilità maschile sono stati condotti in pazienti trattati con psicofarmaci, riportando alterazioni seminali associate a specifiche classi di antidepressivi, benzodiazepine e antipsicotici.
In questo studio, abbiamo osservato una significativa riduzione della motilità degli spermatozoi nel Gruppo Totale di pazienti trattati con psicofarmaci rispetto al Gruppo di controllo e una concentrazione spermatica significativamente inferiore nei pazienti trattati con antipsicotici rispetto al Gruppo di controllo e ai pazienti trattati con antidepressivi o benzodiazepine.
Non sono state osservate differenze significative nel volume e nella morfologia dello sperma. I nostri risultati sono parzialmente in linea con quelli di Asadi-Pooya e Colleagues (2015), che hanno studiato gli effetti della carbamazepina sui parametri dello sperma e hanno osservato una ridotta concentrazione degli spermatozoi, motilità progressiva e morfologia ( 18). Allo stesso modo, Ocek e Colleagues (2018), hanno riportato che il volume dello sperma e il numero di forme tipiche erano significativamente inferiori nei pazienti trattati con antiepilettici (carbamazepina o valproato di sodio) rispetto ai controlli ( 19 ).
Per quanto riguarda gli antidepressivi, Tanrikut e Colleagues (2010) hanno riportato che la paroxetina ha indotto una frammentazione anormale del DNA spermatico negli uomini con parametri spermatici normali, senza altri effetti seminali ( 12 ). Allo stesso modo, Safarinejad e Colleagues (2008) hanno osservato un deterioramento della qualità dello sperma e un danno al DNA dello sperma nei pazienti che ricevevano SSRI ( 10 ).
Tuttavia, si potrebbe solo ipotizzare un’attività tossica diretta sugli spermatozoi. Pertanto, nel nostro studio, è stato sviluppato un nuovo metodo analitico TDM per la determinazione degli psicotropi nel liquido seminale, al fine di dimostrare l’associazione tra la presenza di farmaci e le caratteristiche alterate degli spermatozoi. Il TDM consiste nel misurare farmaci specifici a intervalli prestabiliti per mantenere una concentrazione costante per ottimizzare i regimi di dosaggio individuali. Viene utilizzato principalmente per il monitoraggio di farmaci con range terapeutici ristretti, marcata variabilità farmacocinetica ed effetti avversi ( 20 ). Questo metodo è utilizzato anche per la terapia oncologica ( 21 ), antinfettiva ( 22 ) e psicotropa ( 23 ).
A nostra conoscenza, non sono disponibili altri studi che rilevino sia gli psicofarmaci che i loro metaboliti nel liquido seminale di uomini infertili. Infatti, sebbene diversi metodi analitici TDM siano stati validati in diverse matrici biologiche (cioè siero, plasma, urina, cellule e tessuti), sono stati sviluppati pochi test farmacologici per il liquido seminale. Antiretrovirali, chemioterapici e antibiotici sono i farmaci più studiati nel liquido seminale con effetti gonadotossici. Ad esempio, Lowe e Colleagues (2007) hanno osservato che sia la didanosina che il tenofovir sono penetrati nel plasma seminale e una riduzione dello sperma progressivamente mobile nei pazienti trattati con questi antiretrovirali ( 24 ).
Sulla base dei nostri risultati preliminari in un gruppo ristretto di pazienti trattati, una minoranza dei farmaci studiati sembra essere trasportata nel liquido seminale a basse concentrazioni e potrebbe essere correlata alla ridotta fertilità nei partner maschi di coppie infertili. Il nostro studio ha mostrato un metodo affidabile in grado di rilevare e misurare i farmaci psicotropi nel plasma seminale, suggerendo il loro potenziale effetto di alterazione della qualità dello sperma. In particolare, sarebbe importante identificare il taglio tra i valori di concentrazione “tossici” e “non tossici”, come nel caso dei saggi sierici ( 20 ).
Gli studi sugli effetti gonadotossici degli psicotropi potrebbero potenzialmente influenzare le indicazioni dei trattamenti psichiatrici nei maschi adulti che cercano un concepimento mediante l’identificazione della gravità della gonadotossicità delle diverse molecole. Pertanto, la futura valutazione e grading degli psicofarmaci potrebbe rappresentare un valido strumento per la valutazione clinica e la gestione delle coppie infertili. Inoltre, un minore impatto degli psicofarmaci sulla fertilità maschile potrebbe migliorare la compliance dei pazienti al trattamento in una popolazione con un alto tasso di scarsa aderenza.
I maggiori limiti dello studio sono rappresentati dalla ristretta dimensione del campione e dal limitato numero di psicofarmaci inclusi. Infatti, solo pochi farmaci utilizzati nella pratica clinica sono stati valutati con il metodo TDM. Ulteriori studi più ampi dovrebbero essere condotti per chiarire gli effetti gonadotossici degli psicotropi e in particolare degli antipsicotici e degli antiepilettici, nonché la relazione tra la dose tossica di un determinato farmaco/metabolita allo sperma, il tempo di permanenza del farmaco e lo sperma che può portare al danno, il conseguente danno allo sperma e le sue implicazioni sui parametri riproduttivi.
Conclusioni
In conclusione, questo studio riporta un metodo LC-MS/MS convalidato per il rilevamento dei livelli psicotropi nel liquido seminale. Questo nuovo approccio fa luce e incoraggia attente considerazioni su una questione ancora poco chiara sulla gestione della ridotta fertilità nei maschi trattati con farmaci psicotropi. Naturalmente, sono necessari ulteriori studi più ampi, tra cui molecole aggiuntive appartenenti a questa classe, al fine di chiarire qualsiasi correlazione tra psicotropi seminali e alterazioni dello sperma, nonché i meccanismi dell’effetto gonadotossico.
Bibliografia
- World Health Organization Guidelines. Laboratory manual for the Examination and processing of human semen, 5th. New York: Cambridge University Press (2010).
- Elia J, Imbrogno N, Delfino M, Mazzilli R, Spinosa V, Mazzilli F. Impact of long-term and short-term therapies on seminal parameters. Arch Ital Urol Androl (2013) 85:20–3. doi: 10.4081/aiua.2013.1.20 PubMed Abstract | CrossRef Full Text | Google Scholar
- Semet M, Paci M, Saïas-Magnan J, Metzler-Guillemain C, Boissier R, Lejeune H, et al. The impact of drugs on male fertility: a review. Andrology (2017) 5:640–63. doi: 10.1111/andr.12366 PubMed Abstract | CrossRef Full Text | Google Scholar
- Alonso J, Angermeyer MC, Bernert S, Bruffaerts R, Brugha TS, Bryson H, et al. Psychotropic drug utilization in Europe: results from the European Study of the Epidemiology of Mental Disorders (ESEMeD) project. Acta Psychiatr Scand (2004) 109:55–64. doi: 10.1111/j.1600-0047.2004.00331.x PubMed Abstract | CrossRef Full Text | Google Scholar
- Campanha AM, Siu ER, Milhorança IA, Viana MC, Wang YP, Andrade LH. Use of psychotropic medications in São Paulo Metropolitan Area, Brazil: pattern of healthcare provision to general population. Pharmaco Epidemiol Drug Saf (2015) 24:1207–14. doi: 10.1002/pds.3826 CrossRef Full Text | Google Scholar
- Mazzilli R, Angeletti G, Olana S, Delfino M, Zamponi V, Rapinesi C, et al. Erectile dysfunction in patients taking psychotropic drugs and treated with phosphodiesterase-5 inhibitors. Arch Ital Urol Androl (2018) 9:44–8. doi: 10.4081/aiua.2018.1.44 CrossRef Full Text | Google Scholar
- Drobnis EZ, Nangia AK. Psychotropics and Male Reproduction. Adv Exp Med Biol (2017) 1034:63–101. doi: 10.1007/978-3-319-69535-8_8 PubMed Abstract | CrossRef Full Text | Google Scholar
- Nørr L, Bennedsen B, Fedder J, Larsen ER. Use of selective serotonin reuptake inhibitors reduces fertility in men. Andrology (2016) 4:389–94. doi: 10.1111/andr.12184 PubMed Abstract | CrossRef Full Text | Google Scholar
- Kumar VS, Sharma VL, Tiwari P, Singh D, Maikuhuri JP, Gupta G, et al. The spermicidal and antitrichomonas activities of SSRI antidepressants. Bioorg Med Chem Lett (2006) 16:2509–12. doi: 10.1016/j.bmcl.2006.01.078 PubMed Abstract | CrossRef Full Text | Google Scholar
- Safarinejad MR. Sperm DNA damage and semen quality impairment after treatment with selective serotonin reuptake inhibitors detected using semen analysis and sperm chromatin structure assay. J Urol (2008) 180:2124–8. doi: 10.1016/j.juro.2008.07.034 PubMed Abstract | CrossRef Full Text | Google Scholar
- Cavariani MM, de Almeida Kiguti LR, de Lima Rosa J, de Araújo Leite GA, Silva PV, Pupo AS, et al. Bupropion treatment increases epididymal contractility and impairs sperm quality with no effects on the epididymal sperm transit time of male rats. J Appl Toxicol (2015) 35:1007–16. doi: 10.1002/jat.3089 PubMed Abstract | CrossRef Full Text | Google Scholar
- Tanrikut C, Feldman AS, Altemus M, Paduch DA, Schlegel PN. Adverse effect of paroxetine on sperm. Fertil Steril (2010) 94:1021–6. doi: 10.1016/j.fertnstert.2009.04.039 PubMed Abstract | CrossRef Full Text | Google Scholar
- Hassanane MS, Hafiz N, Radwan W, El-Ghor AA. Genotoxic evaluation for the tricyclic antidepressant drug, amitriptyline. Drug Chem Toxicol (2012) 35:450–5. doi: 10.3109/01480545.2011.642382 PubMed Abstract | CrossRef Full Text | Google Scholar
- Qiao S, Wu W, Chen M, Tang Q, Xia Y, Jia W, et al. Seminal plasma metabolomics approach for the diagnosis of unexplained male infertility. PloS One (2017) 12:e0181115. doi: 10.1371/journal.pone.0181115 PubMed Abstract | CrossRef Full Text | Google Scholar
- Mazzilli F, Rossi T, Delfino M, Nofroni I. Application of the upgraded image superimposition system (SIAS) to the assessment of sperm kinematics. Andrologia (1999) 31:187–94. doi: 10.1046/j.1439-0272.1999.00276.x PubMed Abstract | CrossRef Full Text | Google Scholar
- Elia J, Delfino M, Imbrogno N, Capogreco F, Lucarelli M, Rossi T, et al. Human semen hyperviscosity: prevalence, pathogenesis and therapeutic aspects. Asian J Androl (2009) 11:609–15. doi: 10.1038/aja.2009.46 PubMed Abstract | CrossRef Full Text | Google Scholar
- Hiemke C, Bergemann N, Clement HW, Conca A, Deckert J, Domschke K, et al. Consensus Guidelines for Therapeutic Drug Monitoring in Neuropsychopharmacology: Update 2017. Pharmacopsychiatry (2018) 51:9–62. doi: 10.1055/s-0037-1600991 PubMed Abstract | CrossRef Full Text | Google Scholar
- Asadi-Pooya A, Farazdaghi M, Ashjazadeh N. Effects of carbamazepine on semen parameters in men with newly diagnosed epilepsy. Iran J Neurol (2015) 14:168–70. PubMed Abstract | Google Scholar
- Ocek L, Tarhan H, Uludağ FI, Sariteke A, Köse C, Colak A, et al. Evaluation of sex hormones and sperm parameters in male epileptic patients. Acta Neurol Scand (2018) 137:409–16. doi: 10.1111/ane.12892 PubMed Abstract | CrossRef Full Text | Google Scholar
- Kang JS, Lee MH. Overview of therapeutic drug monitoring. Korean J Intern Med (2009) 24:1–10. doi: 10.3904/kjim.2009.24.1.1 PubMed Abstract | CrossRef Full Text | Google Scholar
- Beumer JH, Chu E, Allegra C, Tanigawara Y, Milano G, Diasio R, et al. Therapeutic Drug Monitoring in Oncology: International Association of Therapeutic Drug Monitoring and Clinical Toxicology Recommendations for 5-Fluorouracil Therapy. Clin Pharmacol Ther (2019) 105:598–613. doi: 10.1002/cpt.1124 PubMed Abstract | CrossRef Full Text | Google Scholar
- Jager NG, van Hest RM, Lipman J, Taccone FS, Roberts JA. Therapeutic drug monitoring of anti-infective agents in critically ill patients. Expert Rev Clin Pharmacol (2016) 9:961–79. doi: 10.1586/17512433.2016.1172209 PubMed Abstract | CrossRef Full Text | Google Scholar
- Patsalos PN, Spencer EP, Berry DJ. Therapeutic Drug Monitoring of Antiepileptic Drugs in Epilepsy: A 2018 Update. Ther Drug Monit (2018) 40:526–48. doi: 10.1097/FTD.0000000000000546 PubMed Abstract | CrossRef Full Text | Google Scholar
- Lowe SH, van Leeuwen E, Droste JA, van der Veen F, Reiss P, Lange JM, et al. Semen quality and drug concentrations in seminal plasma of patients using a didanosine or didanosine plus tenofovir containing antiretroviral regimen. Ther Drug Monit (2007) 29:566–70. doi: 10.1097/FTD.0b013e31811fef29 PubMed Abstract | CrossRef Full Text | Google Scholar